Patiëntenmix beïnvloedt HSMR
Plaats een reactieVergelijking van ziekenhuizen vergt bijstelling kwaliteitsindicator
De Hospital Standardized Mortality Ratio (HSMR) meet de sterfte in ziekenhuizen, maar houdt te weinig rekening met allerlei variabelen. De onverwacht hoge sterfte aan beroerte in het Medisch Centrum Haaglanden bleek bij nader inzien dan ook reuze mee te vallen.
Een van de instrumenten om de kwaliteit van zorg te meten, is de Hospital Standardized Mortality Ratio (HSMR). Het is een maat die de gestandaardiseerde sterfte voor een ziekenhuis weergeeft. In het Medisch Centrum Haaglanden (MCH) was de HSMR over 2005 hoger dan verwacht. Onder andere de sterfte aan beroerte bleek hoog te zijn.
De HSMR is opgebouwd uit sterftecijfers (Standardized Mortality Ratio; SMR) van de meest voorkomende diagnosegroepen, die samen 80 procent van de landelijke ziekenhuissterfte weergeven. In Nederland zijn dat vijftig diagnosegroepen. Om de HSMR te berekenen, werd tot 2007 gebruikgemaakt van een top-downmodel waarin de totale ziekenhuissterfte naar rato werd verdeeld over de verschillende diagnosegroepen. Deze methode hield weinig rekening met de patiëntenmix per aparte diagnosegroep.
In het nu gehanteerde bottom-upmodel kan per diagnosegroep voor meer variabelen gecorrigeerd worden: leeftijd, geslacht, opnameduur, urgentie van opname, comorbiditeit (met behulp van de Charlson-index), hoofddiagnose, herkomst van de patiënt, sociaaleconomische status en maand en jaar van opname. Voor deze variabelen wordt per diagnosegroep bekeken of deze bijdragen aan de sterfte binnen die groep.1 Deze verandering maakt de HSMR beter geschikt om ziekenhuissterfte onderling te vergelijken.
Groot verschil
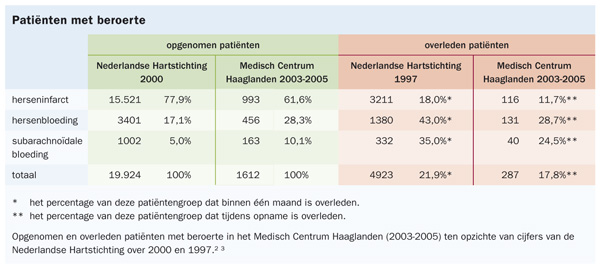
De sterfte aan beroerte wordt weergegeven in de SMR van diagnosegroep 109: ‘acute cerebrovasculaire aandoening’. Binnen deze groep werd tot voor kort geen rekening gehouden met het type beroerte: herseninfarct, hersenbloeding of subarachnoïdale bloeding. De sterfte binnen één maand aan deze aandoeningen verschilt echter aanzienlijk: respectievelijk 18, 43 en 35 procent voor herseninfarct, hersenbloeding en subarachnoïdale bloeding.2 Door rekening te houden met de specifieke diagnose binnen de diagnosegroep ‘acute cerebrovasculaire aandoening’ komt er een preciezer gemiddeld sterftecijfer uit en is een vergelijking met andere ziekenhuizen beter mogelijk. Correctie voor type beroerte kan een groot verschil in SMR maken. Dat blijkt als we deze correctie toepassen op de cijfers van het Medisch Centrum Haaglanden over 2005.
Specifieke diagnose
2005 bedroeg de SMR van beroerte in het MCH 119 (95%-betrouwbaarheidsinterval (BI) 105-133), dat wil zeggen dat de sterfte aan beroerte in het MCH 19 procent hoger was dan het landelijk gemiddelde. Deze SMR is berekend op basis van het toen nog vigerende top-downmodel. In verband met deze hogere sterfte aan beroerte, werd in eerste instantie besloten tot statusonderzoek van de in 2005 aan beroerte overleden patiënten. Patiënten werden ingedeeld naar specifieke diagnose – herseninfarct, hersenbloeding of subarachnoïdale bloeding – en de ernst van de beroerte bij opname werd bepaald door de National Institutes of Health Stroke Scale (NIHSS). Hoe hoger de score op deze schaal, des te slechter de neurologische toestand van de patiënt.
De overleden patiënten bleken gemiddeld ouder te zijn en hadden een zeer hoge NIHSS-score, beide voorspellers voor slechte uitkomst. Opvallend was het grote aantal patiënten met een hersenbloeding in vergelijking met een herseninfarct. Kijkend naar alle opgenomen patiënten met een beroerte over de periode 2003-2005, werd duidelijk dat in vergelijking met het Nederlandse gemiddelde (17,1 + 5,0 = 22,1%; zie tabel) in het MCH een veel groter percentage patiënten met een hersenbloeding of subarachnoïdale bloeding was opgenomen (28,3 + 10,1 = 38,4%; zie tabel).3 Na herberekening van de SMR ‘acute cerebrovasculaire aandoening’ door middel van het bottom-upmodel met inachtneming van de specifieke onderliggende diagnose en zwaarteklasse was de SMR voor beroerte 102 (95%-BI 91-115) en hiermee niet meer afwijkend van het Nederlandse gemiddelde. Het nieuwe model gaf dus een verlaging van de SMR van 119 naar 102!
Zwaarteklasse
Zonder casemixcorrectie voor zwaarteklasse is de SMR voor beroerte dus niet geschikt om de kwaliteit van zorg tussen ziekenhuizen te vergelijken. Naar alle waarschijnlijkheid geldt dit ook voor andere SMR’s en wordt de HSMR daardoor beïnvloed en minder betrouwbaar. Het veranderde model – van ‘top-down’ naar ‘bottom-up’ en met een zorgzwaartecorrectie – lijkt een betere voorspellende waarde te geven. Met deze correctie voor patiëntenmix kan de HSMR gebruikt worden als maat voor de kwaliteit in vergelijking met andere ziekenhuizen. De vraag is in hoeverre het mogelijk is volledige casemixcorrectie door te voeren. Daarnaast is het een mogelijkheid om alleen vergelijkbare categorieën van ziekenhuizen te vergelijken, zoals academische ziekenhuizen, grote topklinische ziekenhuizen en kleinere perifere ziekenhuizen of een interne vergelijking over de tijd.
Schommelingen
In Medisch Contact en het Nederlands Tijdschrift voor Geneeskunde zijn de afgelopen twee jaar meerdere artikelen verschenen die de HSMR en daaraan verwante onderwerpen als monitoring van patiëntveiligheid en prestatie-indicatoren als onderwerp hadden. Hoewel aan de ene kant de HSMR bekritiseerd wordt door medisch specialisten en ziekenhuisdirecties, wordt anderzijds de HSMR genoemd en benadrukt als een indicator die inzicht geeft in het functioneren van het ziekenhuis en die tegelijk een uitdaging vormt voor het verbeteren van kwaliteit van zorg.4-11 Naar aanleiding van een artikel waarin gesteld werd dat in enkele ziekenhuizen door de jaren heen grote schommelingen in de geregistreerde sterfteoorzaken zichtbaar waren, die vermoedelijk terug te voeren waren op de kwaliteit van registreren, heeft de IGZ aanvankelijk besloten dat het niet haalbaar is om de HSMR in 2010 publiek te maken.7 12
Ziekenhuisvereniging NVZ en de Nederlandse Federatie van Universitair Medische Centra (NFU) hebben met steun van de Orde van Medisch Specialisten echter besloten om de ruwe sterftecijfers van ziekenhuizen in 2010 wel openbaar te maken. Nader onderzoek moet dan uitwijzen of het gewogen cijfer, de HSMR, in 2011 geschikt is om ziekenhuizen daadwerkelijk met elkaar te kunnen vergelijken.13
Interne kwaliteitsanalyse
In de zoektocht naar indicatoren om kwaliteitsverschillen tussen centra in kaart te brengen, moeten er ook andere parameters voorhanden zijn of komen. Misschien is het beter om specialismen of specifieke diagnoses tussen ziekenhuizen te vergelijken dan ziekenhuizen onderling. In Nederlands onderzoek is de uitkomst van patiënten met een herseninfarct in verschillende ziekenhuizen onderzocht.14 In deze studie werd in tien ziekenhuizen gekeken hoe verschillende aspecten van het zorgproces, onderverdeeld in acute en subacute zorg en preventieve zorg, in relatie tot patiëntkenmerken als leeftijd en ernst en subtype van beroerte, invloed hebben op de uitkomst. Uiteindelijk bleken vooral patiëntkenmerken verantwoordelijk te zijn voor een slechte uitkomst. Beïnvloedbare zorgaspecten waren voor slechts een klein deel verantwoordelijk.
Misschien is het beter
om specialismen te vergelijken
De HSMR heeft tot nu toe in verschillende centra geleid tot het zoeken naar een verklaring van het betreffende cijfer. Het onderzoek in ons ziekenhuis leidde mede tot een verbetering van het rekenmodel van de SMR ‘acute cerebrovasculaire aandoening’ en de andere SMR’s. Inzage in de HSMR geeft inzicht in het eigen functioneren en kan ook nu al gebruikt worden voor interne kwaliteitsanalyse. Het zou natuurlijk mooi zijn als in het kader van kwaliteit vanuit de specialismen en ziekenhuizen zelf voortdurend en proactief gekeken wordt hoe zorgkwaliteit en veiligheid verbeterd kunnen worden zonder dat daar direct de externe motivatie van een ziekenhuissterftecijfer voor nodig is. Indicatoren zullen echter een rol blijven spelen, al dan niet door druk van de buitenwereld, om transparantie, monitoring en het afleggen van verantwoording te garanderen.
C. Machiel Pleizier, aios neurologie, Medisch Centrum Haaglanden, Den Haag
Willem Geerlings, lid raad van bestuur, Medisch Centrum Haaglanden
Daniël Pieter, onderzoeker Prismant, Utrecht
Jelis Boiten, neuroloog, Medisch Centrum Haaglanden
Correspondentieadres: m.pleizier@mchaaglanden.nl; c.c.: redactie@medischcontact.nl
Geen belangenverstrengeling gemeld.
Samenvatting
- De Hospital Standardized Mortality Ratio (HSMR) is een maat voor sterfte in ziekenhuizen, opgebouwd uit sterftecijfers van verschillende diagnosegroepen (SMR’s).
- Het belang van correctie voor de patiëntenmix blijkt uit de SMR voor beroerte in het Medisch Centrum Haaglanden.
- Na correctie voor specifieke diagnose (hersenbloeding en herseninfarct) en herberekening volgens een nieuw model, bleek de SMR op het landelijke gemiddelde te liggen.
Referenties
1. Jarman B, Pieter D, Veen AA van der, Kool RB, Aylin P, Bottle A, Westert GP. The Hospital Standardized Mortality Ratio: a powerful tool for Dutch hospitals to assess their quality of care? Qual Saf Healthcare 2010; 19: 9-13.
2. Bots ML, Jager-Geurts H, Berger-van Sijl M, Reitsma JB, Dippel DWJ, Bruin A de. Kans op overlijden na een eerste ziekenhuisopname voor een cerebrovasculaire aandoening in Nederland. In: Jager-Geurts MH, Peters RJG, Dis SJ van, Bots ML. Hart- en vaatziekten in Nederland 2006, cijfers over ziekte en sterfte. Den Haag: Nederlandse Hartstichting, 2006.
3. Nederlandse Hartstichting. Beroerte, cijfers en feiten. Augustus 2006, tabel 8. Zie: http://www.hartstichting.nl/Uploads/Brochures/Factsheet%20Beroerte.pdf.
4. Voort P van der, Jonge E de. Sterfte als maat voor kwaliteit. Ziekenhuissterfte als indicator nog niet betrouwbaar. Medisch Contact 2007; 62: 1766-7.
5. Geelkerken RH, Mastboom WJB, Bertelink BP, Palen J van der, Berg M, Kingma JH. Een onrijp instrument. Sterftecijfer niet geschikt als maat voor ziekenhuiskwaliteit. Medisch Contact 2009; 63: 370-4.
6. Bosch WF van den, Graafmans WC, Pieter D, Westert GP. Hartcentra en het effect van bijzondere medische verrichtingen op het gestandaardiseerde ziekenhuissterftecijfer. Ned Tijdschr Geneeskd 2008; 152: 1221-7.
7. Bosch WF van den, Roozendaal KJ, Silberbusch J. Schommelende sterftecijfers. HSMR nog geen betrouwbare maat voor zorgkwaliteit. Medisch Contact 2009; 64: 1344-7.
8. Hof A van ’t, Ottervanger JP, Eefting F, Wienke A. Gestraft voor kwaliteitsmeting. Sterftecijfer kan stijgen door betere registratie. Medisch Contact 2009; 64: 1580-1.
9. Ouden AL den, Wal G van der. Het gestandaardiseerde ziekenhuissterftecijfer (HSMR) bruikbaar voor het volgen van ziekenhuissterfte. Ned Tijdschr Geneeskd 2008; 152: 1191-2.
10. Ouden AL den, Nugteren WAH, Haeck J, Berg JMJ van den. Sterftecijfer niet afserveren. Medisch Contact 2008; 63: 561.
11. Kool T, Veen A van der, Westert G. Sterftemaat is valide instrument. Niks mis met de Nederlandse Hospital Standardized Mortality Ratio. Medisch Contact 2007; 62: 2090-1.
12. Crommentuyn R. Sterftecijfer nog niet publiek in 2010. Medisch Contact 2009; 64: 1320.
13. Pronk EJ. Sterftecijfers ziekenhuizen in 2010 openbaar. Medisch Contact nieuwsbericht 11 december 2009. http://medischcontact.artsennet.nl/nieuwsartikel/Sterftecijfers-ziekenhuizen-in-2010-openbaar-1.htm.
14. Lingsma HF, Dippel DWJ, Hoeks SE, Steyerberg EW, Franke CL, Oostenbrugge RJ van et al. Variation between hospitals in patient outcome after stroke is only partly explained by differences in quality of care: results from the Netherlands Stroke Survey. J Neurol Neurosurg Psychiatry 2008; 79: 888-94.
<!--Patiënten met beroerte
opgenomen patiënten
overleden patiënten
Nederlandse Hartstichting 2000
Medisch Centrum
Haaglanden 2003-2005
Nederlandse Hartstichting 1997
Medisch Centrum
Haaglanden 2003-2005
herseninfarct
15.521
77,9%
993
61,6%
3211
18,0%*
116
11,7%**
hersenbloeding
3401
17,1%
456
28,3%
1380
43,0%*
131
28,7%**
subarachnoïdale bloeding
1002
5,0%
163
10,1%
332
35,0%*
40
24,5%**
totaal
19.924
100%
1612
100%
4923
21,9%*
287
17,8%**
* het percentage van deze patiëntengroep dat binnen één maand is overleden.
** het percentage van deze patiëntengroep dat tijdens opname is overleden.
Opgenomen en overleden patiënten met beroerte in het Medisch Centrum Haaglanden (2003-2005) ten opzichte van cijfers van de Nederlandse Hartstichting over 2000 en 1997.2 3-->
- Er zijn nog geen reacties
















