Geldzorgen in de zorg
Plaats een reactie
Politici slaan elkaar met miljarden om de oren, patiëntenorganisaties protesteren tegen nijpende bezuinigingen en je stagebegeleider moet eindeloos dbc’s registreren. De financiering van de zorg leidt tot felle discussies en zuchtende artsen. Snap jij nog hoe het zit?
In 2017 gaat er vanuit de overheid bijna 69 miljard euro naar de zorg. Dit is aanzienlijk vergeleken met andere posten op de miljoenennota, zoals defensie en onderwijs, die ‘maar’ 7,6 en 33,8 miljard euro krijgen. Er gaat veel geld naar zorg, maar is het té veel? Je kunt het zien als teken van beschaving, als er veel geld wordt geïnvesteerd in gezondheidszorg. Ook levert de gezondheidszorg ruim 600 duizend banen en is daarmee de grootste bedrijfstak van Nederland. Echter, de zorgkosten stijgen de afgelopen jaren sneller dan het bruto nationaal product en mensen zijn een steeds groter deel van hun inkomen kwijt aan zorg. Kosten mogen de toegankelijkheid van de zorg niet belemmeren. De overheid probeert de kosten te beheersen. Dat lukt gedeeltelijk. Bezuinigen op de zorg betekent vaak niet dat de kosten afnemen, maar dat de snelheid waarmee de kosten stijgen, daalt.
Waarom stijgen de kosten?
Veelgenoemde oorzaken van de stijging zijn vergrijzing en geavanceerde technologie. Denk bijvoorbeeld aan de DaVinci-robot, die urologen nog betere controle op hun operatiehandelingen geeft. Prijskaartje: 2 miljoen euro. De zorg wordt steeds duurder, maar er is ook meer mogelijk. Voorheen lagen de grenzen van de geneeskunde met name op medisch gebied. In de toekomst zijn kosten misschien vaker de reden om niet te behandelen. Dit leidt tot lastige ethische vraagstukken. Wat moet in het basispakket? Hoeveel geld is een extra levensjaar waard? Vragen die we liever niet stellen, maar die onvermijdelijk zijn.
Waar gaat het geld naartoe?
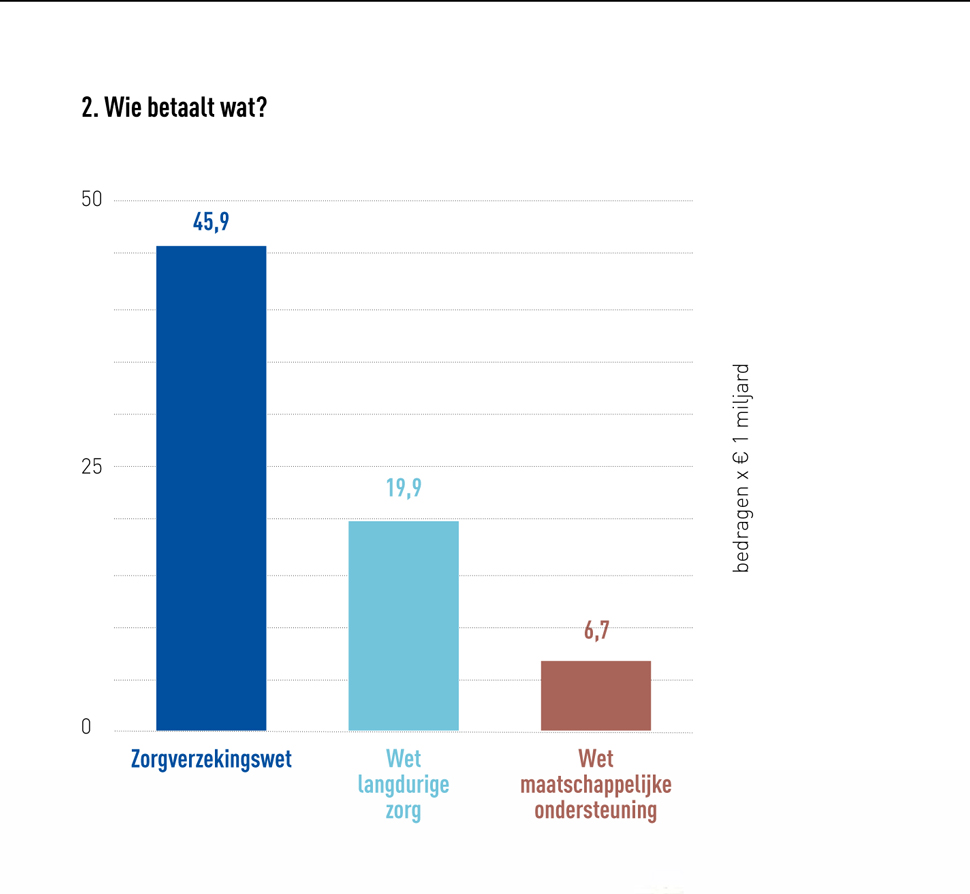
De zorg in het basispakket valt onder de zorgverzekeringswet (Zwv). Deze kosten, in totaal 45,9 miljard euro in 2016, worden betaald door de zorgverzekeraars. Zoals te zien in figuur 1, is tweedelijnszorg de grootste kostenpost. Dit komt doordat de tweede lijn specialistische en complexe zorg levert. Ook lijkt de post groter, omdat deze – in tegenstelling tot eerstelijnszorg – alle bijbehorende medicatie, verpleging en facilitaire zaken omvat. Zorg voor gehandicapten, chronisch zieken en ouderen, wordt niet door zorgverzekeringen betaald. Deze kosten vallen voornamelijk onder de Wet langdurige zorg (Wlz) en de Wet maatschappelijke ondersteuning (Wmo) en worden door de minister en de gemeente betaald. Alle Nederlanders betalen mee aan deze zorg, via zorgpremies en belastingen. De premies vormen de belangrijkste inkomstenbron van de zorgverzekeraars en de overheid krijgt het meeste geld via de belastingen.
Hoe zit het met de marktwerking en de rol van de zorgverzekeraar?
In 2006 is een zorgstelsel op basis van gereguleerde marktwerking ingevoerd. Het idee hierachter is dat marktwerking prikkelt om doelmatig te werken. De zorgverzekeraar heeft een rol als onderhandelaar en probeert zoveel mogelijk zorg in te kopen voor de laagste prijs. Er is geen vrije markt. De zorgverzekeraar moet zich namelijk houden aan spelregels, zoals acceptatieplicht en zorgplicht. Dit houdt in dat de zorgverzekeraar niemand mag weigeren die een basisverzekering wil afsluiten en dat alle verzekerden gebruik moeten kunnen maken van de zorg uit de basisverzekering. Een zorgverzekeraar moet bijvoorbeeld voldoende ziekenhuizen, huisartsen en fysiotherapeuten contracteren, zodat verzekerden altijd een goede zorgaanbieder in de buurt hebben.
Nu, ruim tien jaar na de invoering van marktwerking, zijn er zowel wel voor- als nadelen aan te wijzen van dit systeem. Een voordeel is dat marktwerking kostenbeheersing stimuleert. Ook vraagt het om meer transparantie van zorginstellingen over bijvoorbeeld het aantal operaties dat per jaar wordt uitgevoerd. Wanneer transparantie betekent dat elke handeling geregistreerd moet worden, kan dit echter leiden tot meer bureaucratie. Verder is het nadelig dat zorgverzekeraars op de stoel van de arts kunnen gaan zitten, bijvoorbeeld door enkel het goedkoopste merk van een medicijn te vergoeden. De macht van zorgverzekeraars is hierin wel beperkt. Zo mogen zorgverzekeraars niet bepalen wat in het basispakket komt. Dit wordt gedaan door Zorginstituut Nederland. Zorgverzekeraars komen in de politiek en de media niet altijd positief onder de aandacht. Ze worden bijvoorbeeld weggezet als ‘geldgraaiers’. Het beeld dat alle premies direct in de winst van de zorgverzekeraar terechtkomen, vraagt echter om nuancering. Zorgverzekeraars mogen geen winst uitkeren. Een teveel aan winst in het ene jaar wordt daarom het volgende jaar teruggegeven aan de verzekerden door een lagere premie te rekenen.

Hoeveel kost mijn behandeling?
De exacte prijs die een patiënt voor zorg betaalt, is moeilijk te achterhalen. Ook het verband met de werkelijke kostprijs is gecompliceerd. Hoe kan hetzelfde spiraaltje bij de huisarts zo’n 60 euro kosten en bij de gynaecoloog tien keer zoveel? Dit komt door de manier waarop de prijzen ontstaan. De patiënt betaalt namelijk niet voor dat ene spiraaltje, maar voor de prijs die de zorgverzekeraar met de huisarts of het ziekenhuis heeft afgesproken voor het plaatsen ervan. De prijs is niet alleen afhankelijk van het materiaal en het salaris van de zorgverlener. Ook gebouw, ondersteunend personeel en extra service aan de patiënt hebben invloed. Het prijskaartje van een behandeling verschilt daardoor per zorgaanbieder.
Wat zijn dbc’s?
Omdat het onmogelijk is om per patiënt uit te rekenen hoe duur de behandeling precies was, wordt de prijs gebaseerd op gemiddelde kosten. Zo’n gemiddelde wordt berekend over een dbc-zorgproduct: een ‘diagnose-behandelcombinatie’. Dit is het ‘zorgtraject’ van een patiënt met een bepaalde ‘zorgvraag’. Bij de zorgvraag ‘appendectomie’ bevat het zorgtraject, de dbc, onder andere 3,33 dagen ziekenhuisopname, 1 operatie en 1,31 natriumbepalingen. Bij de ene patiënt is de daadwerkelijke ligduur 1 dag, bij een andere 5 dagen. 3,33 dagen is de gemiddelde ligduur waarvoor wordt betaald. Op basis van deze gemiddelde kosten onderhandelen zorgverzekeraar en ziekenhuis over de te betalen prijs. Investeert het ziekenhuis méér dan de gemiddelde kosten in het zorgtraject, bijvoorbeeld omdat de opname langer duurt, dan kunnen deze extra kosten niet worden gedeclareerd. Soms is het maximale aantal dbc’s voor een bepaalde periode, het zogeheten omzetplafond, bereikt. Het ziekenhuis moet extra behandelingen dan zelf betalen, patiënten doorverwijzen of ze op een wachtlijst plaatsen. Dit veroorzaakt bijvoorbeeld een opnamestop.
Wat houdt ‘eigen risico’ in?
Om patiënten bewuster te maken van de zorgkosten, is het eigen risico ingevoerd. Het eigen risico houdt in dat de patiënt zelf betaalt voor de eerste 385 tot 885 euro aan zorg uit het basispakket. Het geldt alleen voor volwassenen en de huisartsenzorg is uitgesloten. Bij chronisch zieken is echter geen sprake van een daadwerkelijk ‘risico’. Zij weten al dat zij dit bedrag nodig zullen hebben voor hun behandeling.
Wie betaalt mijn inkomen?
Ook het inkomen van specialisten is een hot topic. Verdienen medisch specialisten te veel? Hoe wordt dat beïnvloed? Wat is het verschil tussen werken in loondienst en in een maatschap? Momenteel zijn er twee opties: de vrijgevestigde arts en de arts in loondienst bij een ziekenhuis. Ongeveer de helft van de medisch specialisten werkt in loondienst. Zij krijgen salaris van het ziekenhuis, op basis van de Cao Ziekenhuizen. Voor vrijgevestigde artsen ligt dat ingewikkelder en is het systeem recentelijk aangepast. Voorheen werkten zij in maatschappen, die nu zijn opgegaan in het medisch-specialistisch bedrijf (msb). Sinds 2015 onderhandelt het ziekenhuis met de zorgverzekeraars over prijzen en omzetplafonds. Het ziekenhuis en het msb onderhandelen met elkaar over het honorarium dat het msb ontvangt voor de geleverde behandelingen. De specialisten binnen het msb maken onderling afspraken over de verdeling van het honorarium. Van dit honorarium worden de specialisten betaald, maar ook bijvoorbeeld ondersteunend personeel en investeringen in medische apparatuur. Omdat een msb belastingtechnisch gezien wordt als een onderneming, hebben de specialisten dezelfde belastingvoordelen als ondernemers.
Alle artsen in loondienst?
De politiek onderzoekt hoe het inkomen van specialisten de zorgkosten beïnvloedt. Onder andere PvdA en D66 willen alle specialisten in loondienst laten werken. Hierdoor zou de besluitvorming in het ziekenhuis namelijk efficiënter worden, omdat ziekenhuisbestuur en medische staf meer op een lijn komen. Een ander veelgehoord argument is dat loondienstverband minder snel leidt tot overbehandeling, omdat betaald wordt per uur in plaats van per dbc. Bij vrijgevestigde specialisten is dit risico overigens flink ingeperkt met de komst van de omzetplafonds. In het rapport ‘Zorgkeuzes in kaart’ berekende het Centraal Planbureau (CPB) in 2015 hoeveel het daadwerkelijk scheelt als alle artsen in loondienst gaan. Hoewel lastig in te schatten, rekent het CPB op 1 procent minder behandelingen ter waarde van honderd miljoen euro per jaar. Echter, het invoeren van een nieuw stelsel kost geld en specialisten moeten worden gecompenseerd voor het opheffen van hun maatschap. Daarom zou het zo’n twintig jaar duren voordat daadwerkelijk wordt bespaard.
Als arts in spe is geld waarschijnlijk niet het onderwerp dat je het meeste bezighoudt. Discussies over geld zullen echter steeds vaker invloed hebben op de zorg in de spreekkamer. It’s all about the money!
- Er zijn nog geen reacties
