Zorg in Nederland scoort best goed
1 reactieVeilige medicatie en telefonische bereikbaarheid zijn verbeterpunten
De doorsnee-Nederlander is tevreden over de zorg. Toch is dit geen reden om achterover te leunen. Uit het jaarlijkse internationaal vergelijkend onderzoek van de Commonwealth Fund komen punten naar voren waarop Nederland onder de maat scoort.
De kwaliteit van de gezondheidszorg in Nederland is op veel onderdelen goed tot uitstekend.1 De kosten nemen echter toe. Tevens moet er bezuinigd worden vanwege het huidige financiële klimaat; een probleem waar veel landen mee kampen. Om inzicht te krijgen in de ontwikkelingen van de zorg in Nederland in verhouding tot andere landen, ondersteunt VWS al enige jaren de Nederlandse deelname aan de International Health Policy (IHP) survey, georganiseerd door de Commonwealth Fund uit de Verenigde Staten. Het onderzoek wordt in Nederland uitgevoerd door IQ healthcare van het UMC St Radboud. De Europese deelnemers aan het meest recente IHP-onderzoek waren Duitsland, Frankrijk, Nederland, Noorwegen, het Verenigd Koninkrijk, Zweden en Zwitserland. Buiten Europa namen de Verenigde Staten, Canada, Australië en Nieuw-Zeeland deel. In de IHP-survey van 2010 werden bijna 20.000 personen van 18 jaar en ouder telefonisch geïnterviewd, waaronder 1001 Nederlandse burgers. We gaan in op enkele opvallende resultaten met betrekking tot toegankelijkheid, communicatie en adviezen, chronische en preventieve zorg, coördinatie en veiligheid, en betaalbaarheid.2
Toegankelijkheid
Over het algemeen is in Nederland de fysieke toegankelijkheid van de zorg gemiddeld tot goed. Er bestaan echter opvallend grote verschillen tussen landen in de toegankelijkheid van de huisartsenzorg. In Zwitserland kan bijna iedereen dezelfde of de volgende dag bij de huisarts terecht, in Canada en Noorwegen slechts 45 procent. Nederland scoort op dit punt met 72 procent gemiddeld. De telefonische bereikbaarheid van de Nederlandse huisartsenpraktijk is nog niet optimaal, maar wel sterk verbeterd in de afgelopen jaren. In 2007 en 2008 antwoordden namelijk slechts 26 procent (2007, burgers) en 36 procent (2008, patiënten met een chronische aandoening) positief op deze vraag, terwijl dit percentage nu op 78 ligt.3 4 Dit kan worden verklaard doordat er de laatste jaren veel media-aandacht is geweest voor die telefonische toegankelijkheid, mede naar aanleiding van de slechte scores. In 2008 zijn veldnormen opgesteld en was er voor het eerst een landelijke meting, waaruit bleek dat bij 48 procent van de huisartsenpraktijken de norm voor het beantwoorden van de telefoon niet werd gehaald.5 Het signaal dat van deze inventarisatie is uitgegaan, heeft vrijwel zeker bijgedragen aan de goede score van
Nederland in de laatste IHP-survey.
Ook buiten kantooruren
is de zorg in Nederland goed toegankelijk
Ook de zorg buiten kantooruren is in Nederland goed toegankelijk: 67 procent van de respondenten vindt het gemakkelijk om op deze tijdstippen zorg te krijgen. In 2008 lag het percentage in Nederland op een vergelijkbaar niveau (70%). Ook de Nederlandse SEH-zorg functioneert goed: ruim de helft van de bezoekers van een SEH werd binnen 30 minuten geholpen. Wel geeft 37 procent van de Nederlandse respondenten aan dat de aandoening waarvoor men op de SEH kwam, ook door de huisarts had kunnen worden behandeld. Waarom zij niet naar de huisarts zijn gegaan, is onduidelijk.
Communicatie en adviezen
De huisarts communiceert over het algemeen patiëntgericht: driekwart van de respondenten geeft aan dat de huisarts op de hoogte is van de medische achtergrond, gelegenheid geeft om vragen te stellen, zaken begrijpelijk uitlegt en voldoende tijd neemt. Op deelaspecten, zoals het betrekken van de patiënt in het nemen van beslissingen, is er wel ruimte voor verbetering. Dat geldt ook voor het betrekken van verpleegkundigen bij de zorg, bijvoorbeeld bij het bespreken van onderzoeksresultaten, het opstellen van een behandelplan of het geven van gezondheidsadviezen. Vooral omdat praktijkverpleegkundigen steeds vaker een belangrijke rol spelen in de directe zorg voor patiënten met chronische aandoeningen.
Nederland scoort het laagst van alle deelnemende landen op de vragen rondom het bespreken van leefstijlgerelateerde zaken. Dat is opmerkelijk omdat leefstijladviezen in veel huisartsrichtlijnen een aanzienlijke plaats innemen.
Tabel 1 presenteert de Nederlandse resultaten per chronische aandoening. Daarbij valt een grote variatie tussen de aandoeningen op. Van de respondenten met diabetes ontvangt ruim de helft voedingsadviezen (51%), terwijl dit bij slechts een op de vijf patiënten met artrose of depressie het geval is. Het percentage respondenten dat aangeeft beweegadvies te hebben ontvangen, varieert van 28 procent (artrose) tot 58 procent (diabetes). De lage score voor het ontvangen van dit advies onder respondenten met artrose is opmerkelijk, aangezien juist voor deze aandoening een beweegadvies sterk wordt aanbevolen. Het bespreken van stress in de huisartsenpraktijk wordt het vaakst gemeld door respondenten met een depressie (51%). Een positieve bevinding is, dat het percentage respondenten waarmee gesproken is over leefstijl, toeneemt met het aantal aandoeningen dat de respondent heeft.
Chronische en preventieve zorg
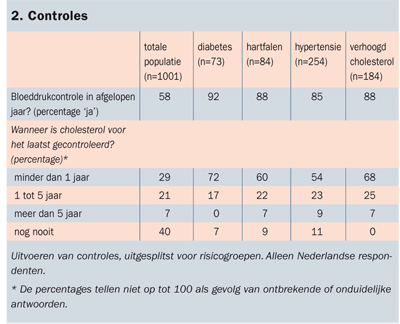
In Nederland worden in de algemene populatie weinig bloeddruk- en cholesterolcontroles uitgevoerd, in tegenstelling tot andere landen. In Nederland vinden deze controles voornamelijk plaats in de risicogroepen, conform de aanbevelingen in de NHG-Standaarden (tabel 2). Daar waar in de totale populatie slechts 29 procent in het afgelopen jaar een cholesterolmeting had ondergaan, was dit 72 procent in de subpopulatie met diabetes. Voor bloeddrukcontrole is het beeld vergelijkbaar: in de algemene Nederlandse populatie had 58 procent het afgelopen jaar een controle gehad en binnen risicogroepen was dit 85 tot 92 procent. Het selectieve preventiebeleid in Nederland wijst op een doelmatige inzet van collectieve middelen. Een dergelijk selectief beleid is ook zichtbaar in het Verenigd Koninkrijk en Zweden, maar afwezig in de Verenigde Staten en Frankrijk.
Nederland scoort goed op het griepprikbeleid voor 65-plussers: 83 procent van de respondenten in deze leeftijdscategorie heeft het afgelopen jaar een griepprik gekregen, het hoogste percentage van alle landen. In Duitsland, Noorwegen en Zwitserland ligt dit onder de 50 procent.
Coördinatie en veiligheid
Het hebben van een vaste (huis)arts of een vaste praktijk kan worden gezien als een belangrijke randvoorwaarde voor goede coördinatie van de zorg. In Nederland vervult de eigen huisarts traditioneel deze rol. Driekwart van de Nederlanders geeft aan een langdurige zorgrelatie te hebben met zijn huisarts. Desondanks ervaren zij weinig ondersteuning in de coördinatie van zorg: slechts 35 procent krijgt altijd of vaak hulp van de huisarts bij het coördineren van zorg die elders wordt ontvangen. In Australië, Canada, het Verenigd Koninkrijk en de Verenigde Staten ligt dit percentage boven de 65. Het ontbreken van coördinatie wordt in Nederland echter nauwelijks als problematisch ervaren: slechts 10 procent van de Nederlandse respondenten heeft het gevoel dat hierdoor tijd werd verspild. Ook worden er relatief weinig fouten gerapporteerd (5%) in vergelijking met andere landen als Noorwegen en de Verenigde Staten (10%). Een klein percentage Nederlandse respondenten heeft ervaren dat testresultaten niet beschikbaar waren (8%) of dat onderzoek werd aangevraagd dat al had plaatsgevonden (4%). Het percentage respondenten dat in Nederland een medische fout heeft meegemaakt, ligt op 5.
Op medicatieveiligheid
scoort Nederland duidelijk onder de maat
Het bewaken van medicatieveiligheid is een punt waarop Nederland duidelijk onder de maat presteert. Vanuit de huisartsenpraktijk wordt medicatie in 45 procent van de gevallen met de patiënt doorgenomen, 38 procent ontvangt informatie over bijwerkingen en 22 procent ontvangt een medicatielijst, terwijl bijvoorbeeld Australië en de Verenigde Staten op al deze punten meer dan 75 procent scoren. Bij de uitgifte van nieuwe medicatie scoort Nederland wel goed: slechts 3 procent wist niet zeker waarvoor het nieuwe medicijn diende of hoe het moest worden ingenomen.
Betaalbaarheid
Het Nederlandse gezondheidszorgsysteem staat al jaren internationaal in de belangstelling vanwege de goede prijs-kwaliteitverhoudingen. En de betaalbaarheid van de Nederlandse gezondheidszorg blijft beter dan in de andere deelnemende landen. Een klein percentage (6%) van de Nederlandse respondenten heeft afgezien van medische zorg vanwege de kosten. Alleen het Verenigd Koninkrijk scoort lager (5%); in alle andere landen is dit minimaal 10 procent, met als uitschieter de Verenigde Staten (33%). In vergelijking met voorgaande jaren stijgt het percentage Nederlandse respondenten dat aangeeft een eigen bijdrage te hebben betaald voor de gezondheidszorg, sterk. Dit lag in 2007 nog op 44 procent, in 2008 op 67 procent en in 2010 betaalde maar liefst 83 procent iets uit eigen zak voor de gezondheidszorg voor zijn of haar gezin.2 3
Algemeen oordeel
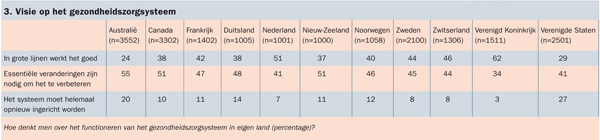
Sinds de eerste deelname aan de IHP-surveys scoort Nederland goed ten opzichte van andere landen op de vraag in hoeverre men tevreden is over het functioneren van het gezondheidszorgsysteem. Dit jaar gaf 51 procent van de Nederlandse respondenten aan dat het gezondheidszorgsysteem goed werkt en dat slechts kleine veranderingen nodig zijn om het nog beter te laten werken. Respondenten uit Australië en de Verenigde Staten zijn zeer kritisch: minder dan 30 procent is van oordeel dat het systeem goed werkt. Samen met Zwitserland en het Verenigd Koningrijk spreken de Nederlandse respondenten het vaakst (88%) het vertrouwen uit dat ze de meest effectieve behandeling zullen krijgen.
Het kan beter
De goede ervaringen van de burgers in Nederland met het gezondheidszorgsysteem zijn niet verrassend. Ook in voorgaande jaren liet Nederland uitstekende prestaties zien in dit internationaal vergelijkend onderzoek. Echter, een aantal minder goede aspecten verdienen aandacht. Maatregelen zijn nodig om het onnodige bezoek aan de SEH terug te dringen en de huisarts overdag nog beter telefonisch toegankelijk te maken. Ook de leefstijlbegeleiding voor patiënten met een chronische aandoening in de Nederlandse huisartsenpraktijk behoeft verbetering. Optimale inzet van de praktijkverpleegkundigen kan hieraan bijdragen. Voorts moet de medicatiebewaking worden verbeterd. Hiervoor is een goede samenwerking tussen huisarts en apotheker vereist. Het is interessant om na te gaan of invoering van het landelijk medicatiedossier in 2012 daarop een positieve invloed zal hebben.
Dankzij de steun van VWS kan Nederland de komende jaren mee blijven doen aan het internationale IHP-onderzoek. Zodoende kunnen de trends en verbeteringen nader worden bestudeerd.
dr. Marjan Faber, senior onderzoeker
dr. Jako Burgers, senior onderzoeker
dr. Gerlienke Voerman, postdoc onderzoeker
prof. dr. Richard Grol, emeritus hoogleraar Kwaliteit van Zorg
Allen werkzaam bij Scientific Institute for Quality of Healthcare (IQ healthcare), UMC St Radboud Nijmegen.
Correspondentieadres: m.faber@iq.umcn.nl; c.c.: redactie@medischcontact.nl.
Geen belangenverstrengeling gemeld.
Het onderzoek is gefinancierd door het Commonwealth Fund, het ministerie van VWS en IQ healthcare (UMC St Radboud).
Samenvatting
- Een internationale studie beschrijft ervaringen met de gezondheidszorg in 2010 van 20.000 burgers uit elf landen.
- Nederland onderscheidt zich positief op de fysieke en financiële toegankelijkheid.
- Nederlanders ervaren weinig problemen met coördinatie van zorg en rapporteren weinig incidenten.
- Belangrijkste aandachtspunten zijn leefstijlbegeleiding, onnodig gebruik van de spoedeisende hulp en medicatiebewaking in de huisartsenpraktijk.
- De telefonische bereikbaarheid van de huisartsenpraktijk is verbeterd.
- De betaalbaarheid van de zorg is gedaald.
Meer artikelen over de kwaliteit van zorg: zie het dossier Kwaliteit.

Referenties
1. Zorgbalans 2010. De prestaties van de Nederlandse zorg. Bilthoven, RIVM, 2010.
2. Faber MJ, Burgers JS, Voerman GE, Grol RPTM. International Health Policy Survey 2010 – Commonwealth Fund. Onderzoek onder burgers in 11 landen, IQ healthcare, UMC St Radboud, 2010. Te vinden op www.iqhealthcare.nl.
3. Grol R, Faber M. 2007 Commonwealth Fund International Health Policy Survey. Onderzoek onder consumenten en patiënten in 7 landen. Nijmegen: Centre for Quality of Care Research (WOK), UMC St Radboud, 2007.
4. Faber M, Voerman G, Grol R. International Health Policy Survey 2008 - Commonwealth Fund: Onderzoek onder patiënten in 8 landen. Nijmegen, IQ healthcare, UMC St Radboud, 2008.
5. GZ. Telefonische bereikbaarheid van huisartsen moet sterk verbeteren. Den Haag, 2008.

<!--
1. Leefstijladviezen
adviezen op het gebied van
patiënten met:
voeding
beweging
stress
artrose (n=73)
22
28
28
diabetes (n=73)
51
58
30
astma/COPD (n=120)
23
40
37
depressie (n=182)
21
35
51
hartfalen (n=84
35
39
30
hypertensie (n=254)
30
36
28
verhoogd cholesterol (n=184)
37
42
29
kanker (n=58)
33
34
39
Percentage patiënten met een van bovenstaande aandoeningen dat van de huisarts advies krijgt over voeding, beweging en stress.
2. Controles
totale
populatie (n=1001)
diabetes (n=73)
hartfalen (n=84)
hypertensie (n=254)
verhoogd
cholesterol
(n=184)
Bloeddrukcontrole in afgelopen jaar? (percentage ‘ja’)
58
92
88
85
88
Wanneer is cholesterol voor het laatst gecontroleerd? (percentage)*
minder dan 1 jaar
29
72
60
54
68
1 tot 5 jaar
21
17
22
23
25
meer dan 5 jaar
7
0
7
9
7
nog nooit
40
7
9
11
0
Uitvoeren van controles, uitgesplitst voor risicogroepen. Alleen Nederlandse respondenten.
* De percentages tellen niet op tot 100 als gevolg van ontbrekende of onduidelijke antwoorden.
beeld: Jan Lankveld, HH
3. Visie op het gezondheidszorgsysteem
Australië
(n=3552)
Canada
(n=3302)
Frankrijk
(n=1402)
Duitsland
(n=1005)
Nederland
(n=1001)
Nieuw-Zeeland
(n=1000)
Noorwegen
(n=1058)
Zweden
(n=2100)
Zwitserland
(n=1306)
Verenigd Koninkrijk (n=1511)
Verenigde Staten
(n=2501)
In grote lijnen werkt het goed
24
38
42
38
51
37
40
44
46
62
29
Essentiële veranderingen zijn nodig om het te verbeteren
55
51
47
48
41
51
46
45
44
34
41
Het systeem moet helemaal opnieuw ingericht worden
20
10
11
14
7
11
12
8
8
3
27
Hoe denkt men over het functioneren van het gezondheidszorgsysteem in eigen land (percentage)?
-->


















A. Wink
, LAREN NH