Specialist aan roer van ketenzorg
3 reactiesBij de pogingen om de kosten van chronische zorg te beheersen, wordt gefocust op ketenzorg in de eerste lijn. Dat is vreemd, want de meeste kosten ontstaan in de tweede lijn, waar de ernstigste patiënten terechtkomen. Tijd om het roer om te gooien.
De kosten van de gezondheidszorg in Nederland blijven stijgen. Verklaringen hiervoor zijn onder meer een vergrijzende populatie met meer chronische aandoeningen en een toename van technische en therapeutische mogelijkheden. De huidige financieringsstructuur van de tweede lijn – DBC’s voor medisch specialisten en functionele budgettering (FB) voor ziekenhuizen – voldoet slecht voor chronische ziekten. Goede zorg wordt namelijk niet beloond. Het in het ziekenhuis opnemen van patiënten levert geld op, het uit het ziekenhuis houden niet. En het ontbreekt ondernemende medische specialisten en instellingen aan financiële armslag om zelf de specialistische zorg voor chronische zieken opnieuw in te richten en te verbeteren.
Ketenfinanciering
Veel wordt verwacht van ketenfinanciering waarbij de huisarts hoofdaannemer is. Bij nadere beschouwing lijkt me dit een vreemde ontwikkeling. Zo is een van de doelen van ketenfinanciering het betaalbaar houden van de zorg voor chronische zieken. De meeste kosten van chronisch zieken ontstaan echter niet in de eerste maar in de tweede lijn. Voor het ziektebeeld COPD (chronisch obstructieve longziekte) geldt bijvoorbeeld dat 70 procent van alle kosten veroorzaakt worden door ziekenhuisopnames voor exacerbaties. Die komen vaker voor naarmate de ernst van de COPD toeneemt. Patiënten met ernstige en zeer ernstige COPD worden vooral in de tweede lijn gecontroleerd, zoals ook in de NHG-Standaard COPD beschreven staat. Een eerstelijnsketen-DBC COPD zou ertoe kunnen leiden dat er meer geld gaat naar de minder zieken, en er dus minder geld overblijft voor de ernstig zieken, die juist de meeste kosten veroorzaken.
Patiënten uit het ziekenhuis houden
levert geen geld op
Businesscase
Een analyse van gegevens van de Isala klinieken uit 2006 laat zien dat er ook een alternatieve aanpak mogelijk is, die over de gehele linie tot besparing leidt. De resultaten zijn destijds nooit gepubliceerd en de alternatieve aanpak is ook niet ingevoerd, maar de analyse heeft anno 2011 niets aan relevantie ingeboet.
De Isala klinieken en de zorgverzekeraar Achmea gaven destijds aan adviesbureau Gupta Strategists de opdracht een businesscase op te stellen voor patiënten met COPD of diabetes mellitus die in de tweede lijn worden behandeld. Het doel was om te onderzoeken of diseasemanagement (een systematische multidisciplinaire aanpak met meerdere behandelmodaliteiten) en verandering van financiering gepaard kon gaan met kostenbesparing en kwaliteitsverhoging.
De verandering van financiering bestond uit een koptarief, waarbij de zorgverlener voor een bepaalde vergoeding per patiënt alle zorg levert. Voor de verzekeraar schept dit duidelijkheid en kostenstijgingen worden voorkomen. Voor de zorgverleners is dit een economische prikkel tot ondernemerschap en samenwerking.
Voor de businesscase werd gebruikgemaakt van de declaratiedatabase van Achmea en de medische registratiedatabase van de Isala klinieken. Daarnaast werd in nauw overleg met medisch specialisten van de Isala klinieken de literatuur bestudeerd op doelmatigheidsbevorderende of kostenbesparende interventies bij COPD of diabetes mellitus.
In dit artikel wordt alleen de businesscase COPD belicht, maar die kan ook model staan voor diabetes mellitus en andere chronische aandoeningen.

Besparende interventies
In het adherentiegebied van de Isala klinieken (400.000 mensen) woonden in 2005 23.500 Achmea-verzekerden met COPD. Van hen stonden er 6500 ingeschreven bij een huisarts die bij voorkeur naar Isala verwees. 3500 patiënten waren in de Isala klinieken bekend, 1500 patiënten stonden onder controle van de longarts.
De kosten (uitgedrukt per patiënt) van alle 6500 patiënten bedroegen gemiddeld 3700 euro in 2005, waarvan 2000 euro voor ziekenhuisopnames en 1250 euro voor medicatie. De kosten van de 1500 longartspatiënten bedroegen gemiddeld 9700 euro (opnames 6200 euro, medicatie 2900 euro).
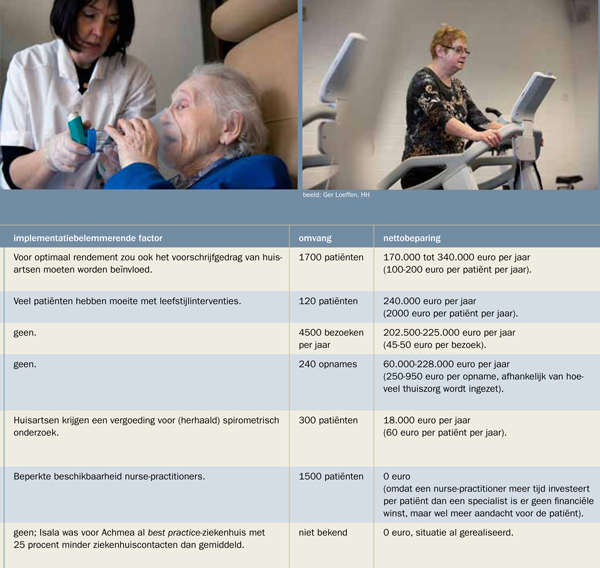
20 procent van de COPD-patiënten had meer dan één andere chronische aandoening, waarbij hypertensie het vaakst voorkwam, gevolgd door hart- en vaataandoeningen. Op grond van literatuuronderzoek en interviews werden uiteindelijk zeven doelmatige of kostenbesparende aanpassingen van de zorg geselecteerd. Deze interventies zijn gekwantificeerd op economische waarde en implementatiegemak (zie tabel).
Winst
Invoering en borging van dit pakket maatregelen zou uitgaande van de 6500 COPD-patiënten bij Isala een besparing opleveren van 0,7 tot 1,4 miljoen euro per jaar, afhankelijk van welke aannames gevolgd zijn. Dat is een besparing van ongeveer 6 procent van het totale COPD-budget. Verder bleek dat dit scenario niet verliesgevend is voor de andere betrokken partijen, inclusief huisartsen.
Deze analyse uit de tweede lijn laat zien dat een krachtige top-downorganisatie van ketenzorg voor chronisch zieken, waarbij de regie ligt bij de specialist en de meeste aandacht uitgaat naar de ernstigst zieke patiënten, zowel tot betere medische zorg leidt als tot financiële doelmatigheidswinst. Het rapport is destijds wegens een bestuurswissel bij Isala niet geïmplementeerd. Nu het ernaar uitziet dat volgend jaar alle zorgproducten van longgeneeskunde in het B-segment komen, is het echter weer actueel en biedt het handvatten om de COPD-zorg in de tweede lijn te verbeteren.
r. Jan Willem van den Berg, longarts Isala klinieken (op persoonlijke titel)
Correspondentieadres: j.w.k.van.den.berg@isala.nl;
c.c.: redactie@medischcontact.nl
Geen belangenverstrengeling gemeld.
Samenvatting
- De Isala klinieken analyseerde een alternatieve benadering van de zorg voor COPD- en diabetespatiënten in de tweede lijn.
- De COPD-analyse toonde aan dat een diseasemanagementprogramma met regie bij de longarts tot substantiële besparingen leidt.
- Het plan is gezien het vooruitzicht dat alle zorgproducten van longgeneeskunde in het B-segment komen, weer actueel.
Meer over COPD-ketenzorg in Medisch Contact:
- Kwestie van lange adem
- LHV: Adviesgroep Ketenzorg zet in op service- en netwerkfunctie
- NZA stemt in met ketenzorg COPD
- COPD-zorg voor de individuele patiënt
- Meer dan een pufje




















C. Rietsema
huisarts, Emmen
Ik plaats enkele kanttekeningen bij het artikel ‘Specialist aan roer van ketenzorg’ (MC 40/2011: 2409). Van den Berg presenteert zeven aanpassingen in de zorg.
De eerste aanpassing is stoppen met ontstekingsremmende medicijnen die volgens de richtlij...nen onnodig zijn. Dit klopt ongetwijfeld voor een aantal patiënten maar de NHG-Standaard adviseert hoge doses inhalatiecorticosteroïden voor patiënten die twee of meer exacerbaties per jaar hebben. Exacerbaties kunnen uitmonden in een dure opname en dan zwijg ik nog over de invloed op de kwaliteit van leven.
Bij punt vijf wordt gesuggereerd dat geregeld longfunctieonderzoek zinloos is, maar dat het blijft plaatsvinden zolang de huisarts ervoor wordt betaald. De NHG-Standaard adviseert bij COPD jaarlijks een FEV1 te meten. Ik ken alleen het spirogram om de FEV1 te bepalen. De FEV1 bepaalt de GOLD-klasse waarin de patiënt zich bevindt, en die is mede bepalend voor al dan niet verwijzen door de huisarts naar de longarts.
Bij punt zeven staat dat er geen implementatiebelemmerende factoren zijn voor transitie van van tweede- naar eerstelijnszorg. Als we de parallel trekken tussen punt vijf en punt zeven dan vraag ik me af waarom vergoeding voor longfunctie-onderzoek door de huisarts wel implementatiebelemmerend is maar het feit dat een longarts wordt betaald om een niet-specialistische zorg behoevende patiënt onder controle te houden niet. Huisartsen worden hier neergezet als geldwolven en longartsen als nobele zorgverleners bij wie het genereren van eigen inkomen geen rol speelt. Ik heb een aantal COPD-patiënten die al jaren stabiel zijn maar toch jaarlijks voor controle en een spirogram naar de longarts gaan.
De LHV beraadt zich op acties tegen het beleid van minister Schippers. Wellicht zal de LHV adviseren substitutie van tweede- naar eerstelijnszorg voor COPD te staken en wordt Van den Berg op zijn wenken bediend.
C.G.H. Blok
huisarts
We moeten niet uitgaan van praktische argumenten en niet van ideologische argumenten: de 1e lijn is niet per definitie beter dan de 2e lijn. Ik heb echter veel moeite met het gebruiken van niet gepubliceerd onderzoek als argument in de discussie. Waa...rom is dit onderzoek (nog) niet gepubliceerd? Verder is het interessant om te vernemen dat wij onze spirometrieën voor niets doen. Moeten we daarmee stoppen?
R.J.C. Norg
huisarts, HAELEN
Collega Van den Berg vindt de versterking van de eerstelijns-COPD-zorg vreemd, want in de tweede lijn ontstaan de meeste kosten. Hij vergeet daarbij dat de eerstelijns-DBC's ook een belangrijk preventief doel dienen: voorkomen van ziekteprogressie, v...oorkómen dat dure ernstig zieke COPD'ers ontstaan. De kosten van preventie gaan per definitie voor de baat uit. Bovendien leiden de eerstelijns DBC's tot het strikter toepassen van de richtlijnen en dus (op termijn) ook tot een omslag in de niet-geïndiceerde voorschriften van ICS. Leefstijlverandering is een proces van lange adem, waarbij de eerste lijn structureel beter scoort dan de tweede lijn.
Collega v.d. Berg zal toch ook niet verantwoordelijk willen zijn voor de zorg aan 5000 patiënten die hij nooit gezien heeft, of zou willen zien? Dat daarnaast een andere opzet van de tweedelijns controles tot besparingen leidt: graag een minder star en flexibeler opzet van de poli's. Verder lijken me de bezuinigingsideeën een garantie voor een Grieks drama.